Cuadernos de Cirugía,
Vol. 18 N° 1, 2004, pp. 11-20
DOI: 10.4206/cuad.cir.2004.v18n1-02
TRABAJO DE INVESTIGACIÓN
Cáncer colorectal complicado
Javier López S, Pablo Mariángel P, Natalia Cárdenas A, Johanne Jahnsen K, Daniela Massri E, Andrea Werner F y Rodolfo Avendaño H
Instituto de Cirugía, Facultad de
Medicina, Universidad Austral de Chile.
Servicio de Cirugía, Hospital Clínico Regional Valdivia.
Resumen
El cáncer colorectal ha ido en franco aumento en nuestro medio. Entre el 7 y el 40% de los casos debuta con alguna complicación (obstrucción, perforación, obstrucción y perforación o hemorragia baja masiva) que requiere cirugía de urgencia. El objetivo de este estudio es describir las características epidemiológicas, clínicas y tratamiento realizado en los pacientes portadores de cáncer colorectal que fueron intervenidos de urgencia en el Hospital Clínico Regional de Valdivia entre los años 1990 y 2002. Se revisaron las fichas clínicas de los pacientes que se les diagnosticó cáncer colorectal, y se seleccionaron aquellos que fueron intervenidos de urgencia, incluyéndolos en un protocolo preestablecido. En este periodo se diagnosticaron 262 pacientes con cáncer colorectal, 61 (23,2%) fueron operados de urgencia. La complicación más frecuente fue la obstrucción intestinal con un 14,1%. La cirugía más realizada fue la operación de Hartmann (45,9%). Cirugía en un tiempo fue realizada en 15 pacientes, de los cuales 14 fueron de colon proximal al ángulo esplénico, y sólo uno distal a éste. La morbilidad precoz fue de 62,2%, morbilidad tardía se presentó en 18 pacientes. La mortalidad operatoria fue de un 3,2% y la hospitalaria de un 11,4%. La mayor parte de los pacientes fueron clasificados como en estadio III según la clasificación TNM. El seguimiento promedio fue de 21,8 meses y la sobrevida global a 5 años fue de un 8,2%. Se analizan además las diferentes alternativas terapéuticas disponibles en la actualidad para este tipo de pacientes, poniendo énfasis en la cirugía en un tiempo.
Palabras claves: Cáncer de colon; Obstrucción; Cirugía en un tiempo.
Key words: Colonic cancer; Obstruction; One stage surgery.
INTRODUCCIÓN
El cáncer colorectal (CCR) constituye la segunda causa de mortalidad por cáncer en EEUU. En nuestro país, si bien no disponemos de un sistema de registro nacional confiable, se ha observado un dramático aumento en su incidencia en los últimos 10 años, alcanzando una cifra de mortalidad que superan los 800 pacientes al año, por lo que se estima que actualmente constituye la tercera causa de mortalidad por cáncer digestivo. A nivel de la provincia de Valdivia también se ha observado un incremento importante que va de 12 casos en el año 1990 a 38 casos en el 2002.
Lo más habitual es que se presente como un cuadro clínico insidioso, caracterizado por alteración del tránsito intestinal, anemia y baja de peso. Sin embargo, entre el 7% y el 40%1,2 de los casos puede debutar como una urgencia, es decir como una obstrucción intestinal, perforación, obstrucción y perforación o menos frecuentemente como una hemorragia digestiva baja masiva. Todo lo anterior se asocia con un peor pronóstico1,3-7, lo que está dado fundamentalmente por un diagnóstico más tardío.
El objetivo de este estudio es describir las características epidemiológicas, clínicas y tratamiento realizado en los pacientes portadores de cáncer colorectal que fueron intervenidos de urgencia en el Hospital Clínico Regional de Valdivia entre los años 1990 y 2002.
MATERIAL Y MÉTODOS
Se revisaron retrospectivamente las fichas clínicas de los pacientes operados de urgencia por cáncer colorectal en el Hospital Clínico Regional de Valdivia entre el 1 de Enero de 1990 y el 31 de Diciembre de 2002. Los datos fueron obtenidos de los registros del Servicio de Anatomía Patológica de nuestro hospital.
Entre los criterios de urgencia quirúrgica se incluyeron CCR obstructivo, perforado, obstructivo y perforado, y hemorragia digestiva baja masiva.
Inicialmente se confeccionó un protocolo donde se incluyeron las variables contempladas en los objetivos. Se analizaron además otras variables tales como edad, sexo, causa de complicación, ubicación topográfica del tumor, técnica quirúrgica, tiempo de hospitalización, complicaciones quirúrgicas precoces definida como aquellas ocurridas dentro de los primeros treinta primeros días, y complicaciones tardías como aquellas ocurridas después de los treinta días de la cirugía de urgencia; mortalidad operatoria y hospitalaria (definida como la ocurrida dentro de las primeras 48 h y la ocurrida entre los dos y treinta días respectivamente); tiempo de permanencia con ostomía en los casos que correspondía y reoperaciones. Se clasificaron los cánceres según la clasificación internacional TNM, y se elaboró la curva de sobrevida global según el tipo de complicación por la que fue operado el paciente. Para fines de seguimiento se consideró fecha de cierre del estudio el día 31 de Diciembre de 2003. Se realizó el análisis de significancia estadística entre los distintos intervalos, mediante la prueba Chi cuadrado (p<0,05) utilizando el programa GraphPad InStat.
Se consideró como CCR obstructivo aquellos pacientes que fueron hospitalizados por un cuadro de obstrucción intestinal, y que requirieron de una cirugía de urgencia, sin mediar una preparación adecuada del colon. De la misma forma CCR perforado se definió como aquellos pacientes que presentaron un CCR y fueron operados de urgencia por un cuadro de abdomen agudo, secundario a la perforación de colon a nivel del tumor.
Los pacientes que presentaban perforación colónica a nivel o proximal al tumor como consecuencia de la obstrucción, fueron incluidos en el grupo de CCR obstructivo-perforado. En el grupo de CCR hemorrágico se incluyó aquellos pacientes en que debido a una hemorragia digestiva baja masiva (con alteración hemodinámica secundaria) debieron ser intervenidos quirúrgicamente de urgencia.
Todos los pacientes fueron seleccionados según criterios clínicos preoperatorios y la descripción de los hallazgos intraoperatorios.
RESULTADOS
Durante el período considerado en el presente estudio se diagnosticaron un total de 262 pacientes con CCR; de ellos 61 fueron operados de urgencia lo que corresponde al 23,2%. De los 61 pacientes, 29 (47,5%) correspondieron a sexo masculino y 32 (52,5%) al femenino. La edad media fue de 65,3 años, con una mediana de 66 años, y un rango entre los 32 y los 90 años. La indicación de cirugía de urgencia se distribuyó según la Tabla 1, siendo la obstrucción la más frecuente (60,7%). La Tabla 2 muestra la ubicación topográfica de los tumores complicados y su porcentaje con respecto a los tumores no complicados.
Complicación |
Total
CCR complicado n= 61 |
Total
CCR n= 262 |
||
N° |
Porcentaje |
N° |
Porcentaje |
|
| Obstrucción | 37 |
60.7 |
37 |
14.1 |
| Perforación | 17 |
27.9 |
17 |
6.4 |
| Obstrucción y Perforación | 6 |
9.8 |
6 |
2.2 |
| Hemorragia | 1 |
1.6 |
1 |
0.3 |
| Total | 61 |
100 |
61 |
23.0 |
Al realizar una comparación estadística entre las diferentes ubicaciones de cáncer colorectal se obtiene que el de recto es el que menos se operó de urgencia, y esta diferencia resultó estadísticamente significativa (p<0,001).
En la Tabla 3 se muestra la ubicación topográfica según tipo de complicación.
Existe un caso de CCR obstructivo cuya ubicación topográfica no estaba consignada en el protocolo operatorio, siendo imposible establecer el segmento del colon afectado.
La cirugía más frecuentemente realizada fue la operación de Hartmann con 28 casos lo que corresponde a un 45,9%. En la Tabla 4 se muestra los procedimientos realizados.
Localización |
Total
CCR |
CCR Complicado |
Porcentaje |
| Colon derecho | 44 |
14 |
31.8 |
| Colon transverso | 23 |
9 |
39.1 |
| Colon izquierdo | 18 |
5 |
27.7 |
| Sigmoides | 55 |
19 |
34.5 |
| Recto | 119 |
13 |
10.9 |
| No consignado | 3 |
1 |
|
| Total | 262 |
61 |
23.2 |
Localización |
Obstructivo |
Perforado |
Obst-Perf. |
Hemorragia |
Total |
|||||
N° |
% |
N° |
% |
N° |
% |
N° |
% |
N° |
% |
|
| Colon derecho | 5 |
13.5 |
7 |
41.1 |
2 |
33.3 |
0 |
0 |
14 |
22.9 |
| Colon transverso | 6 |
16.2 |
3 |
17.6 |
0 |
0 |
0 |
0 |
9 |
14.7 |
| Colon izquierdo | 3 |
8.1 |
1 |
5.8 |
0 |
0 |
1 |
100 |
5 |
8.1 |
| Sigmoides | 11 |
29.7 |
5 |
29.4 |
3 |
50.0 |
0 |
0 |
19 |
31.1 |
| Recto | 11 |
29.7 |
1 |
5.8 |
1 |
16.6 |
0 |
0 |
13 |
21.3 |
| No consignado | 1 |
2.7 |
0 |
0 |
0 |
0 |
0 |
0 |
11 |
1.6 |
| Total | 37 |
100 |
17 |
100 |
6 |
100 |
1 |
100 |
61 |
100 |
| Obst-Perf = Obstructivo y perforado. |
Cirugias
Practicadas |
N° |
% |
| Hartmann | 28 |
45.9 |
| Operación tipo Hartmann (colostomía proximal + fístula mucosa) | 4 |
6.5 |
| Hemicolectomía derecha con anastomosis ileocolónica | 10 |
16.3 |
| Hemicolectomía derecha con ileostomía + fístula mucosa distal | 2 |
3.2 |
| Transversectomía más anastomosis colónica | 4 |
6.5 |
| Colectomía subtotal | 1 |
1.6 |
| Ostomía paliativa proximal al tumor (ileostomía, cecostomía con sonda Pezzer, transversostomía, sigmoidostomía). | 7 |
11.4 |
| Ileotransversoanastomosis | 4 |
6.5 |
| No consignado | 1 |
1.6 |
| total | 61 |
100 |
En 11 casos (18%) no se realizó resección del tumor durante la cirugía de urgencia, y el acto quirúrgico estuvo destinado sólo a paliar la urgencia, dado las malas condiciones generales del paciente o a lo avanzado de la enfermedad. Cuarenta y un pacientes (67,2%) quedaron con ostomía, de ellos a 26 ( 63,4%) se les reconstituyó el tránsito en un tiempo promedio de 174 días (rango 13 a 440 días). Cirugía resectiva con anastomosis primaria y sin ostomía (cirugía en un tiempo) se realizó en 15 casos (24,5%), 14 de los cuales el tumor se encontraba en el colon derecho o transverso proximal, correspondiendo el caso restante a un paciente al que se le realizó una colectomía subtotal debido a un cáncer de recto superior obstructivo y que además presentaba una perforación a nivel cecal.
El tiempo de hospitalización promedio fue de 14,6 días, con un mínimo de 2 (paciente que falleció en postoperatorio precoz debido a una falla multisistémica ) y un máximo de 60 días. El tiempo de hospitalización postoperatoria fue muy similar con 13,8 días como promedio.
Morbilidad precoz se observó en 38 pacientes lo que constituye el 62,2%, de entre los cuales 20 correspondían al grupo de obstrucción intestinal, 14 correspondían al de perforación, 4 al de obstrucción-perforación, y ninguno al de hemorragia (p=NS). Las complicaciones precoces más frecuentes fueron infección de la herida operatoria, e infecciones de la vía respiratoria. La Tabla 5 muestra la morbilidad precoz.
De los dos casos de fístulas enterocutáneas, el primero corresponde a un paciente con un cáncer obstructivo a nivel del sigmoides, al que se le realizó una operación de Hartmann, y evolucionó con una fístula de bajo débito proximal a la ostomía, la cual no requirió de una reoperación; posteriormente se le reconstituyó el tránsito a los 102 días postoperatorio. El segundo caso también corresponde a un paciente que presentaba un cáncer obstructivo a nivel del sigmoides pero que esta vez presentaba además una perforación a nivel cecal. A este paciente se le realizó una operación de Hartmann, y una cecostomía con sonda Pezzer, posterior al retiro de la sonda quedó una fístula de bajo débito que no requirió de reoperación.
Hubo tres pacientes que presentaron filtración de la anastomosis, los que mostraron un abdomen agudo con sepsis de origen abdominal secundario. El primero de éstos fue el que había sido sometido a una colectomía subtotal debido a un cáncer de tercio superior de recto obstructivo. Fue reoperado a los 10 días y se realizó una operación tipo Hartmann (se deshizo la anastomosis y se efectuó una ileostomía terminal), evolucionando en forma favorable. El segundo paciente presentaba un cáncer de colon derecho obstructivo a quien se le había realizado una hemicolectomía derecha con ileotransversoanastomosis primaria. Se reoperó, realizando refuerzo de la anastomosis y aseo peritoneal, pese a lo cual se reprodujo la filtración, por lo que finalmente se hizo a una ileostomía terminal más fístula mucosa, con lo que evolucionó satisfactoriamente. El tercer caso correspondió a un paciente de 77 años, que presentaba un cáncer de colon derecho obstructivo-perforado metastásico en que se realizó una ileotransverso anastomosis. Cursó con una dehiscencia de su anastomosis. Fue reintervenido y se realizó ileostomía terminal y fístula mucosa distal. El paciente evolucionó en forma desfavorable y falleció a los 25 días después de la primera intervención.
Morbilidad |
N° |
Morbilidad |
N° |
Infección
herida operatoria |
15 |
Absceso residual |
1 |
Infección
vía aérea |
14 |
Infección
tracto urinario |
1 |
Insuficiencia
renal aguda |
11 |
Tromboembolismo
pulmonar |
1 |
Ileo postoperatorio |
6 |
Trombosis venosa
profunda |
1 |
Evisceración |
3 |
Hemoperitoneo |
1 |
Fístulas
enterocutáneas |
2 |
Obstrucción
Intestinal |
1 |
Filtración
con peritonitis |
2 |
Fasceitis necrotizante |
1 |
Sepsis |
2 |
Sin morbilidad
precoz |
23 |
Cardiovasculares |
2 |
De los 61 pacientes operados de urgencia, dos fallecieron dentro de las primeras 48 h (3,2%), y siete entre las 48 h y los 30 días (11,4%). De estos pacientes, 4 fueron operados por obstrucción intestinal, 3 por perforación y 2 por obstrucción y perforación (p=NS). En la Tabla 6 se muestra el número y porcentaje de mortalidad operatoria (primeras 48 h) y hospitalaria (primeros 30 días) según tipo de complicación.
El primer caso de mortalidad operatoria, corresponde a una paciente de 90 años, que ingresó con una obstrucción intestinal de 5 días de evolución, en malas condiciones generales. Presentaba un cáncer de recto superior obstructivo y se realizó una operación tipo Hartmann. Evolucionó con falla renal y falleció a las 40 h de la operación. El segundo caso era una paciente de sexo femenino de 64 años, que presentaba un daño hepático crónico por alcohol, con ascitis. Ingresa séptica, y en muy malas condiciones generales. En el intraoperatorio se encontró un cáncer a nivel del ángulo hepático perforado y una peritonitis difusa. Se realizó aseo quirúrgico y cecostomía con sonda Pezzer. La paciente evolucionó en malas condiciones con falla renal aguda y alteración hemodinámica, falleciendo a las 46 h del postoperatorio.
En la Tabla 7 se muestran las características clínicas y los procedimientos realizados a los pacientes que presentaron mortalidad hospitalaria.
De los 52 pacientes que sobrevivieron más de 30 días, en 34 no se describe morbilidad tardía. Dentro de las complicaciones tardías la más frecuente fue obstrucción intestinal, la cual se presentó en 9 pacientes, secundaria a bridas y a estenosis a nivel de la anastomosis. La Tabla Nº 8 muestra la morbilidad tardía y su frecuencia.
Tipo
de Complicación |
Mortalidad
Operatoria |
Mortalidad
Hospitalaria |
||
N° |
Porcentaje |
N° |
Porcentaje |
|
| Obstrucción (n=37) | 1 |
2.7 |
3 |
8.1 |
| Perforación (n=17) | 1 |
5.8 |
2 |
11.7 |
| Obstrucción y Perforación (n=6) | 0 |
0 |
2 |
33.3 |
| Hemorragia (n=1) | 0 |
0 |
0 |
0 |
| Total (n=61) | 2 |
3.2 |
7 |
11.4 |
Edad
|
Sexo
|
Tumor
|
Tipo
complicación |
Cirugía |
Estadio
|
Días postop |
Evolución |
Causa |
69 |
M |
Transverso |
Obstrucción
|
CD |
IV |
5 |
TEP |
TEP |
80 |
F |
Transverso |
Obstrucción |
Resectiva + EEA |
NC |
16 |
IRA |
IRA-FMO |
82 |
F |
Derecho |
Perforado |
HCD + Ileos+ FM
|
IV |
10 |
CV + IRA |
FMO |
76 |
M |
Sigmoides |
Obstrucción-Perforación |
Resección
+ Ileos + FM |
NC |
4 |
Sepsis |
Sepsis |
58 |
F |
Recto Superior |
Obstructivo |
Hartmann |
IV |
11 |
Neumonía + IRA
|
FMO |
77 |
M |
Derecho |
Obstrucción-Perforación |
ITA |
IV |
25 |
Filtración anastomosis
|
IRA |
70 |
M |
Izquierdo |
Perforado |
Hartmann |
NC |
4 |
Sepsis + IRA |
Sepsis |
| CD: Colostomía descompresiva EEA: Enteroenteroanastomosis HCD: Hemicolectomía derecha ITA: Ileotransversoanastomosis FM: Fístula Mucosa Ileos: Ileostomía |
NC: No clasificable TEP: Tromboembolismo pulmonar CV: Complicaciones cardiovasculares IRA: Insuficiencia renal aguda FMO: Falla multiorgánica Días postoperatorio: Momento de fallecimiento. |
Morbilidad |
N°
Casos |
Morbilidad |
N°
Casos |
| Obstrucción Intestinal |
9 |
Hernia periostómica
|
1 |
| Hernia incisional | 5 |
Estenosis colostomía | 1 |
| Filtración (absceso frío) | 1 |
Prolapso ostomía | 1 |
| Fístula recto-vaginal. | 1 |
Sin morbilidad tardía | 34 |
De los 61 pacientes, 40 requirieron ser reintervenidos quirúrgicamente, e incluso muchos de ellos más de una vez. Durante el seguimiento se pudo detectar 70 reintervenciones, lo que da un promedio de 1,14 reoperaciones por paciente. En las Tablas 9 y 10 se muestra el número de cirugías relacionadas por paciente, y el tipo de cirugía y su frecuencia.
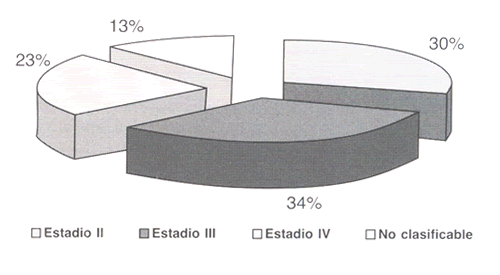
Ocho pacientes no pudieron ser clasificados, dado que no se contaba con la pieza operatoria y no presentaban metástasis intraoperatorias descritas en el protocolo, o dado que no presentaban linfoganglios en la pieza operatoria. De los 53 pacientes que se clasificaron según la estadificación TNM, la mayoría tenía un estadio III. En el Gráfico 1 se muestra la distribución según estadificación.
El seguimiento promedio fue de 21,8 meses con un rango entre 12 a 139 meses, y el promedio del porcentaje de seguimiento fue de 84%.
 |
| Gráfico 1. Estadificación TNM. |
N° Cirugías |
N° Pacientes |
Porcentaje |
N° Cirugías |
N° Pacientes |
Porcentaje |
0 |
21 |
34.4 |
4 |
1 |
1.6 |
1 |
24 |
39.3 |
5 |
0 |
0 |
2 |
10 |
16.4 |
6 |
1 |
1.6 |
3 |
3 |
4.9 |
7 |
1 |
1.6 |
Cirugía |
Cantidad |
Cirugía |
Cantidad |
| Reconstitución del tránsito | 30 |
Complicaciones ostomía |
2 |
| Obstrucción intestinal | 12 |
Ostomía paliativa | 2 |
| Peritonitis aseo peritoneal | 6 |
Hemoperitoneo postoperatorio | 1 |
| Aseo quirúrgico herida operatoria | 4 |
Drenaje absceso peritoneal | 1 |
| Hernia incisional | 4 |
Laparatomía exploradora | 1 |
| Evisceración | 3 |
Ampliación márgenes quirúrgicos | 1 |
| Cierre ileostomía | 2 |
La sobrevida global a 5 años para todos los pacientes con cáncer colorectal complicado fue de un 8,2%. En el Gráfico 2 se muestra la sobrevida global por tipo de complicación.
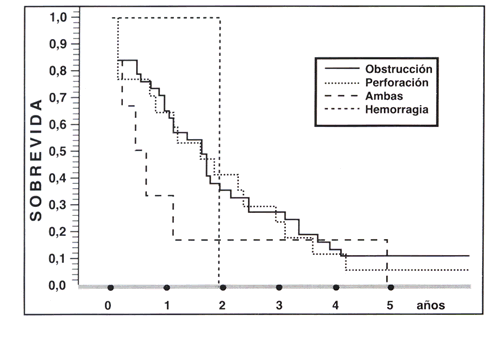 |
| Gráfico 2. Sobrevida global según tipo de complicación. |
DISCUSIÓN
El CCR ha experimentado un importante aumento en nuestro medio. Por lo tanto, cada vez es más frecuente para el cirujano de urgencia (que no siempre es especialista en el tema) verse expuesto a realizar una cirugía de urgencia por alguna de sus complicaciones más frecuentes (obstrucción, perforación, obstrucción y perforación o hemorragia digestiva baja masiva), las que se presentan en un porcentaje que va entre un 7 y un 40%. En nuestra experiencia el 23,2% de los casos debieron ser operados de urgencia por alguna de las complicaciones antes mencionadas, siendo el 14,1% por obstrucción intestinal, el 6,4% por perforación, el 2,2 por obstrucción y perforación, y el 0,3% por hemorragia masiva, cifras que se correlacionan con lo descrito en la literatura 1,3,5,7,10. En esta serie no hubo diferencias porcentuales entre los distintos segmentos del colon, pero sí se demuestra que los cánceres de recto se complicaron estadísticamente menos que los cánceres del resto del colon.
La mayoría de nuestros casos se presentaron distal al ángulo esplénico (23 vs 37), lo que le confiere una mayor dificultad en cuanto a su enfoque quirúrgico. El segmento de colon que presentó el mayor porcentaje de cirugías por una complicación en su evolución fue el colon sigmoides (31,1%), seguido por el colon derecho (22,9%).
Los índices de oclusión por cáncer de colon descritos en la bibliografía varían entre un 8 a un 30% (3,7), y tendrían distinta incidencia dependiendo de la ubicación del tumor, es así como se describe un mayor porcentaje en los tumores distales al ángulo esplénico3,11,12.
En relación a la incidencia que se describe de cáncer perforado, varía entre un 1,2 a 10%1,3,8. La perforación colónica suele ocurrir en la zona del tumor como consecuencia de focos de necrosis, y menos frecuentemente se describen perforaciones proximales al tumor que se ha obstruido en forma aguda. En un estudio13 que incluyó 83 pacientes con peritonitis por cáncer de colon complicado, el 65% presentaba perforación a la altura del tumor, mientras que un 35% sufrieron perforación proximal al tumor obstruido. Del total de las peritonitis secundarias a perforación de intestino grueso, el 40,7% serían debido a cáncer colorectal perforado8, en este estudio también se describen perforaciones proximales al tumor, y que éstas se producirían en pacientes con mayor edad.
Todos los tumores del colon presentan sangrado durante su evolución en mayor o menor cuantía, pero en menos del 1% de los pacientes con cáncer colorectal presentan hemorragias masivas que necesiten de una intervención de urgencia.
La cirugía más frecuentemente realizada fue la operación de Hartmann o tipo Hartmann (según si el cabo distal fue cerrado y abandonado dentro de la cavidad abdominal, o si fue abocado a la piel como fístula mucosa). Esto se realizó en 32 casos (52,4%), lo que se explica por la mayor frecuencia de complicaciones observadas distal al ángulo esplénico, e implica exponer al paciente a una eventual reoperación para reconstituirle el tránsito intestinal.
En la actualidad existe consenso en que una resección más anastomosis primaria (cirugía en un tiempo) es el tratamiento de elección en lesiones neoplásicas de urgencia del colon derecho y transverso3. Sin embargo, las opciones terapéuticas de urgencia para las neoplasias complicadas de colon izquierdo son motivo actual de debate.
Inicialmente en la era preantibiótica se realizaba la cirugía en tres tiempos, que consistía en una primera etapa destinada sólo a solucionar la emergencia, que en el caso de una obstrucción consistía en descompresión proximal al tumor mediante una ostomía, y en el caso de una peritonitis controlar los efectos de la perforación con drenajes peritoneales. Posteriormente los pacientes que se lograban recuperar del cuadro agudo se veían sometidos a dos cirugías más, consistentes en una resección del tumor y posteriormente en la anastomosis colónica. Este enfrentamiento tenía algunas ventajas como la no exposición del paciente al riesgo de una anastomosis, menos demandante del punto de vista técnico, y ser más rápidas. Sin embargo, los resultados no eran satisfactorios, lo que estaba dado principalmente por el mayor número de cirugías, falta de radicalidad, persistencia del tumor y mayor morbilidad asociada. Todo esto, sumado a un mayor tiempo de hospitalización total y mayores costos, dejó este enfrentamiento obsoleto, siendo de uso muy excepcional en nuestros días.
Más adelante se afianzó la idea de realizar resección del segmento patológico en el momento de la cirugía de urgencia, dejando una ostomía temporal, para posteriormente someter idealmente al paciente a una nueva intervención con el objeto de reconstituir el tránsito. Sobre esta técnica que se presentó por primera vez en Francia el año 1921 por Henry Albert Hartmann, se describe actualmente una mortalidad que varía entre un 2,6 a 9%3. Las ventajas que se le atribuyen a esta técnica, son que sería técnicamente más fácil y rápida que una anastomosis primaria, sin el riesgo que esta última implica. Pero tiene la desventaja que requiere de una segunda operación para la reconstitución del tránsito lo que prolonga la estadía hospitalaria acumulada, y adiciona morbilidad. Además, por diversas razones, una cantidad no despreciable de pacientes (que en algunas publicaciones llega hasta el 50%), nunca se reoperan, quedando con colostomía para el resto de sus vidas.
Otra alternativa quirúrgica consiste en la resección de la zona comprometida y anastomosis primaria, pero con una ileostomía de protección. Si bien ésta sigue siendo una alternativa que requiere de un segundo tiempo, evita una nueva exploración abdominal y disección pélvica, y por lo tanto es menos laboriosa al realizar la reconstitución del tránsito.
Más recientemente se ha propuesto la resección y anastomosis primaria en el mismo tiempo quirúrgico de urgencia (cirugía en un tiempo), en pacientes seleccionados. Si bien esta conducta aún no es aceptada en forma universal, cada vez son más frecuentes las publicaciones3,11,14 que la avalan confirmando los buenos resultados, la seguridad y los beneficios de esta conducta. En general frente a la cirugía en un tiempo se describen varias ventajas como por ejemplo evitar una reoperación, acortar el tiempo de hospitalización, menor costo, mejor calidad de vida y evitar una ostomía; por otro lado, en contra de esta técnica se describe un mayor tiempo operatorio, técnicamente más demandante y el someter al paciente a una anastomosis de riesgo. Al principio la cirugía en un tiempo fue muy resistida, ya que la anastomosis primaria en colon no preparado se asociaba a mayor morbimortalidad, dado fundamentalmente por la filtración anastomótica, sin embargo ese concepto ha ido cambiando radicalmente, según lo demuestran un sinnúmero de publicaciones recientes.
Dentro de las alternativas de cirugía en un tiempo en colon izquierdo no preparado, deben considerarse: a. La colectomía subtotal con anastomosis ileosigmoidea o ileorectal; b. La resección segmentaria de colon con lavado anterógrado intraoperatorio y anastomosis primaria y c. La descompresión preoperatoria con endoprótesis autoexpandible con el objeto de llevar al paciente a una cirugía electiva. Es importante destacar que la presencia de una peritonitis hace muy cuestionable la utilización de alguna de estas técnicas.
Se puede contemplar el uso de una colectomía subtotal con ileosigmoideo o ileorrectoanastomosis cuando exista deserosamiento importante del colon, en los casos en que haya una distensión cecal masiva o isquemia por hiperpresión, en tumores sincrónicos, sospecha de carcinoma colorectal hereditario no polipósico, estitiquez marcada en el preoperatorio. Además es importante considerar en estos casos la calidad de la función esfintérica preoperatoria. A esta técnica se le objeta el hecho de la magnitud de la mutilación y la frecuencia elevada de deposiciones en el postopertorio, sin embargo las anastomosis ileocolónicas son más seguras que las colocolónicas, y se reduce el riesgo de cáncer metacrónico.
El lavado anterógrado intraoperatorio, resección segmentaria, y anastómosis primaria, se logra una morbimortalidad similar a la cirugía en dos y tres tiempos, al remover la gran carga de deposiciones que en estos pacientes se asocia con un mayor riesgo de filtraciones. Además al remover las deposiciones baja el riesgo de endotoxinemias asociado a la disrupción de la barrera mucosa intestinal. Tiene la desventaja de un mayor tiempo operatorio, sometiendo al paciente a un mayor estrés quirúrgico. En general se recomienda en pacientes muy añosos, con mala continencia anal, y en los tumores ubicados a nivel de la unión rectosigmoídea.
En un estudio3 que compara los resultados de la colectomía subtotal vs. la resección segmentaria con lavado anterógrado en 91 pacientes con neoplasia obstructiva de colon izquierdo, se observa una mortalidad similar; sin embargo un número importante de pacientes sometidos a colectomía subtotal se quejan de una aumentada frecuencia de deposiciones diarias. Fundamentalmente debido a esto se recomienda como primera opción a la resección segmentaria con lavado anterógrado intraoperatorio en los pacientes con obstrucción, a excepción de los casos con perforación cecal, peritonitis o presencia de tumores sincrónicos.
Por último, otra técnica aplicable sólo a los casos con obstrucción, es el uso de una endoprótesis autoexpandible de instalación colonoscópica, con lo que se busca descomprimir el colon sacando al paciente de la urgencia. Esto permite compensar al paciente desde el punto de vista hemodinámico e hidroelectrolítico, realizar una preparación formal del colon, para realizar a continuación una resección formal en forma semielectiva en un paciente en mejores condiciones generales y con colon bien preparado, lo que permite bajar el índice de morbimortalidad, realizando una cirugía en un tiempo. También está indicada como descompresión paliativa en pacientes con enfermedad metastásica. En general, con esta técnica se logra un 95%4 de procedimientos exitosos. Dentro de las complicaciones se describe la perforación, reobstrucción, rectorragia, expulsión de la prótesis, pujos y tenesmo rectal.
Considerando lo anterior se espera que en el futuro la proporción de cirugías en un tiempo experimente un importante aumento debido a que ha demostrado ser segura, evitándole al paciente el drama de una ostomía y de una segunda operación.
La cirugía de urgencia realizada en los pacientes con CCR complicado se asocia con un elevado porcentaje de morbilidad y mortalidad dentro de los primeros 30 días, que según nuestra experiencia fue de 62,6 y 14,7% respectivamente. Si bien en 4 de los pacientes que presentaron mortalidad hospitalaria se comprobó la presencia de metástasis, creemos que la principal causa de mortalidad no se debe a lo avanzado de la enfermedad, sino a otros factores de riesgo como el ASA o al mal estado general en que llegaron a nuestro servicio de urgencia debido a lo tardía de su consulta. Vale la pena destacar que muchos de estos pacientes son de extrema ruralidad, por lo que su acceso a servicios de salud suele ser difícil y tardío, en donde quizás una enfermedad metastásica pudiera estar influyendo en forma secundaria, principalmente por el estado de hipercatabólico previo al evento de urgencia. No encontramos diferencias de mortalidad entre los distintos tipos de complicaciones, probablemente se deba a un bajo número de pacientes, sin embargo en la literatura se describe que los pacientes con obstrucción-perforación tendrían mayor mortalidad que el resto1.
En esta serie encontramos sólo un caso de cirugía en un tiempo en colon distal al ángulo esplénico.
De los 14 pacientes de colon derecho y transverso en que se le realizó cirugía en un tiempo, hubo sólo un caso que presentó mortalidad hospitalaria, sin embargo nos parece una técnica segura cuando las condiciones generales y locales del paciente lo permitan.
Pese a que la tendencia actual propicia claramente la cirugía en un tiempo, es necesario recordar que muchos de estos pacientes son intervenidos en muy malas condiciones generales, en servicios de urgencia por cirujanos no especialistas, por lo que la cirugía en dos tiempos (Hartmann o similar) aún mantiene un lugar importante.
Un tema no evaluado en nuestro estudio fue la radicalidad oncológica en la intervención de urgencia, lo cuál no tiene relación con la práctica o no de anastomosis primaria. De todos modos siempre y cuando las condiciones del paciente lo permitan, y aunque se practique una cirugía en dos tiempos, recomendamos respetar los conceptos de radicalidad oncológica, puesto que creemos que de esta manera se evita arriesgar el pronóstico oncológico del paciente.
La gran mayoría de los estudios concuerdan que el CCR operado de urgencia tendría mayor morbimortalidad operatoria. La edad, la neoplasia avanzada y la infección sistémica son factores que influyen en estos índices. Es así como en un estudio1 se describe una mortalidad operatoria, definida como la ocurrida dentro de los primeros treinta días postoperatoria, para pacientes con obstrucción intestinal de un 5%, para pacientes con perforación en el sitio del tumor de un 9% y de un 31% en los que presentaban perforación proximal al tumor, versus una mortalidad operatoria general de un 3% (pacientes operados en forma electiva).
En general los pacientes operados de urgencia, tendrían un peor pronóstico a 5 años, esto estaría dado principalmente por lo avanzado de la enfermedad al momento del diagnóstico y de la cirugía. Esta correlación fue demostrada en el estudio de Chen and Sheen- Chen et al.1 sólo en los pacientes con obstrucción, sin embargo no lo demuestra en los pacientes con perforación. Se argumenta que esto se debería al largo tiempo necesario para que se produzca la obstrucción, a diferencia de la perforación, que es debida a necrosis tumoral y que se manifestaría clínicamente antes.
REFERENCIAS
1. Chen H, Sheen-Cheen S: Obstruction and perforation in colorectal adenocarcinoma: An analysis of prognosis and current trends. Surgery 2000; 127: 370-6
2. Lamah M, Mathur P, Mckeown B, Blake H, Swift R: The use of rectosigmoid stents in the management of acute large bowel obstruction. J R Coll Surg Edinb 1998; 43: 318-21
3. Biondo S, Marti-Ragué J: Cáncer colorectal complicado. Cir Esp 2003; 73: 30-2
4. Martínez C, Lobato R, Fradejas JM, Pinto I, Ortega-Deballón P, Moreno-Azcaita M: Selfexpandle stent before elective surgery vs emergency surgery for the treatment of malignant colorectal obstructions: Comparison of primary anastomosis and morbidity rates. Dis Col Rectum 2002; 45: 401-6
5. Nicholl M, Shilyansky J, Ota D: Current management of malignant large-bowel obstruction. Contemporary Surg 2002; 58: 396-400
6. Chiappa A, Zbar A, Biella F, Staudacher C: One-stage resection and primary anastomosis following acute obstruction of the left colon for cancer. Am Surg 2000; 66: 619-22
7. Fava M, Contreras O, Loyola S, López F: Neoplasia colorrectal. Tratamiento de la obstrucción con endoprótesis metálicas autoexpandibles. Rev Méd Chile 1999; 127: 1207-12
8. Bielechi K, Kaminski P, Klukowski M: Large bowel perforation: morbidity and mortality. Tech Coloproctol 2002; 6: 177-82
9. Nozoe T, Yasuda M, Honda M, Inutsuka S, Korenaga D: Obstructing carcinomas of the colon and rectum have smaller size compared with those of non-obstructing carcinomas. Oncol Rep 2001; 8: 1313-5
10. Ripamonti C, Twycross R, Baines M, Bozzetti F, Capri S, De Conno F et al: Clinical-practice recommendations for the management of bowel obstruction in patient with end-stage cancer. Support Care Cancer 2001; 9: 223-33
11. Setti Carraro PG, Segala M, Cesana B, Tiberio G: Obstructing colonic cancer: Failure and survival patterns over a ten-years follow-up after one-stage curative surgery. Dis Colon Rectum 2001; 44: 243-50
12. Mukai M, Himeno S, Mukoyama S, Tajima T, Saito Y, Ito I et al: Is temporary loop colostomy of the right transverse colon appropriate for complete obstruction by colorectal cancer? Oncol Rep 2003; 10: 693-8
13. Setti Carraro PG, Segala M, Orlotti C, Tiberio G: Outcome of large bowel perforation in patients with colorectal cancer. Dis Col Rectum 1998; 41: 1421-6
14. Schilling M, Maurer C, Kollmar O, Büchler M: Primary vs secondary anastomosis after sigmoid colon resection for perforated diverticulitis (Hincheys Stage III and IV). Dis Colon Rectum 2001; 44: 699-705