Cuad. Cir. 2006; 20: 36-42
DOI: 10.4206/cuad.cir.2006.v20n1-06
TRABAJO DE INVESTIGACIÓN
Pleuroneumonías pediátricas en Hospital Clínico Regional Valdivia (HCRV): manejo médico-quirúrgico
Juan Anzieta V 1, Jaime Jans B 2, Paula Manoli S 2, L Wilson Lagos S 1, Claudia Cardemil I 2, Oscar Cerda V. 2
1 Cirujanos
Pediátricos. Servicio de Cirugía Pediátrica. Hospital Clínico Regional Valdivia.
2 Internos Escuela Medicina. Instituto de Pediatría.
Facultad de Medicina. Universidad Austral de Chile. Correspondencia a: Dr. Juan
Anzieta V. E-mail: janzieta@telsur.cl.
RESUMEN
Se define pleuroneumonía a las neumonías que presentan compromiso inflamatorio pleural, asociado o no a derrame pleural. Su tratamiento se basa en el empleo juicioso y precoz de antibióticos y/o drenaje pleural, y/o fibrinolíticos; y/o debridación por videotoracoscopía; y/o decorticación por toracotomÍa. El objetivo de nuestro trabajo fue determinar el comportamiento de las pleuroneumonías en HCRV, en pacientes menores de 15 años, caracterizando la clínica, su evolución, tratamientos efectuados y la efectividad de éstos; mediante un estudio descriptivo, retrospectivo de las fichas clínicas con diagnóstico de egreso de Pleuroneumonía en el HCRV, entre enero del 2000 y diciembre del 2005. Se registraron 75 casos de Pleuroneumonía en un número de 6 a 16 casos por año; en edades entre 6 meses y 14 años 10 meses; con predominio del grupo etario Lactantes. Uno de cada cuatro pacientes requirió algún tipo de intervención quirúrgica. Se concluye que las pleuroneumonías si bien son infrecuentes, significan una alta morbilidad para los pacientes y su manejo requiere de protocolos que permitan un actuar oportuno y seguro.
Palabras claves: pleuroneumonía; videotoracoscopia; decorticación.
Key words: pleuropneumonia; Videothoracoscopy; decortication.
INTRODUCCIÓN
La pleuroneumonía corresponde a la inflamación pleural asociada a neumonía. Dicha inflamación, consta de diferentes etapas evolutivas, motivo por el cual no todas cursan con derrame asociado. En su etapa inicial o seca, la pleura visceral se inflama por la extensión de una enfermedad infecciosa pulmonar, pero no se produce derrame pleural. Posteriormente en la fase exudativa la inflamación pleural causa incremento de la permeabilidad de los capilares pleurales y extravasación en la cavidad pleural de un líquido rico en células inflamatorias, en especial neutróilos, proteínas y fibrinógeno, pudiendo evolucionar posteriormente a las etapas fibrinopurulenta u organizada, ambas de mayor complejidad terapéutica.1
Los derrames pleurales se presentan aproximadamente en el 40% de los pacientes hospitalizados por neumonías, y determinan un aumento de la morbimortalidad en relación con pacientes sin derrame.2
En los últimos años parece estar aumentando la incidencia de los derrames pleurales complicados, tal como se refleja en la literatura médica internacional en la que encontramos un número creciente de artículos sobre su manejo y los métodos terapéuticos más adecuados. Éstos incluyen el drenaje pleural, uso de urokinasa como fibrinolítico de la cavidad pleural, debridamiento y drenaje de la cavidad pleural mediante videotoracoscopía y la decorticación mediante toracotomía. Sin embargo; las indicaciones de cada una de ellas no están claramente establecidas y no es fácil determinar el momento y la técnica más conveniente en cada caso en particular.3
En el HCRV el tratamiento de las pleuroneumonías se basa en el uso de antibióticos, drenaje pleural, y/o debridación por videotoracoscopía y/o decorticación por toracotomía, según el momento evolutivo de la enfermedad.
El objetivo de nuestro trabajo fue determinar el comportamiento de las pleuroneumonías en HCRV, en menores de 15 años, caracterizando la clínica, su evolución, tratamientos efectuados y la efectividad de éstos.
MATERIAL Y MÉTODO
Se realizó un estudio descriptivo y retrospectivo. Los datos se recabaron por revisión de las fichas clínicas de todos los pacientes menores de 15 años que egresaron del HCRV con el diagnóstico de pleuroneumonía, durante el período comprendido entre enero del 2000 y diciembre del 2005, correspondiendo a un universo de 75 casos.
Se tomaron en cuenta variables tales como: edad, sexo, patologías asociadas, motivo de consulta, clínica, consultas previas al ingreso, tratamiento antibiótico previo, días de evolución de los síntomas hasta el ingreso al HCRV, tiempo de inicio del cuadro hasta el diagnóstico de pleuroneumonía, método mediante el cual se estableció el diagnóstico; presencia de derrame, realización de ecografía torácica; tratamientos efectuados (médico o quirúrgico), complicaciones asociadas, y tiempo de hospitalización según procedimiento efectuado. En algunos casos además se registró la toma de hemocultivos y estudio de líquido pleural. Los hemocultivos y el cultivo de líquido pleural se realizaron mediante técnica automática o Bactec.
Se utilizó estadística descriptiva con el cálculo de frecuencias simples, porcentajes y promedios, tabulando y graficando datos en programa Excel.
RESULTADOS
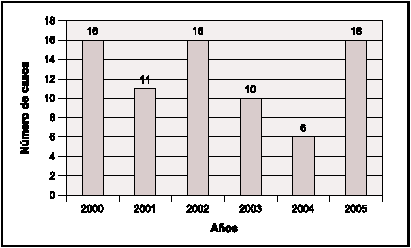
Se trataron entre 6 y 16 casos por año.
 |
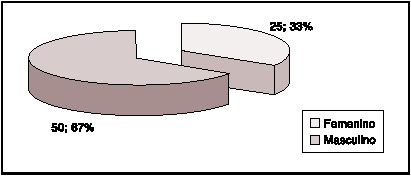
La distribución por sexo mostró un predominio en la población masculina, con un número de 50 casos, correspondientes al 67%.
 |
La edad promedio fue de 4,3 años (intervalo entre 6 meses y 14 años 10 meses).
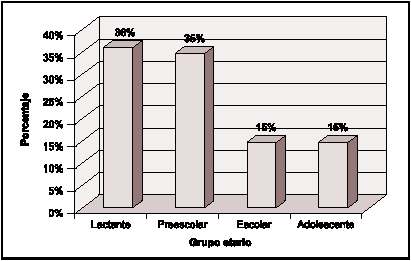
El grupo etario que presentó mayor número de casos fue el de los Lactantes; con 27casos (36%); 26 Preescolares (35%), 11 Escolares (15%) y 11 Adolescentes (15%) menores de 15 años.
 |
Patologías asociadas.
Nueve casos (12%) presentaron patología asociada: Distrofia muscular de Duchen, Miocardiopatía y raquitismo (1 caso); Fibrosis quística (1 caso); Síndrome hipotónico y convulsivo (1 caso); Síndrome de Down (1 caso); Ependimona, hipersecreción bronquial y daño pulmonar crónico oxígeno dependiente, con síndrome convulsivo secundario (1 caso). El resto de los casos no presentaban patología concomitante.
Síntomas, consultas y tratamientos previos.
Con respecto a los síntomas de presentación, el 100% presentó síntomas respiratorios, y en un 21% se asociaron síntomas gastrointestinales (vómitos, dolor abdominal y diarrea).
Previo al ingreso al HCRV se consignan 63 casos (84%) a lo menos con una consulta previa. De éstos, 50 casos (79%) lo hizo 1 ó 2 veces y 13 (21%) entre 3 y 5 veces.
|
Veinticinco pacientes (33%) habían estado hospitalizados en algún hospital de la red, siendo todos derivados por presentar mala respuesta al tratamiento médico antibiótico.
Cuarenta y cuatro pacientes (59%) había recibido tratamiento antibiótico previo, con diagnóstico de infección respiratoria alta (faringitis aguda, amigdalitis aguda) o baja (bronquitis aguda sobreinfectada, bronconeumonía, neumonía, neumonía de evolución tórpida o pleuroneumonía) recibiendo entre 1 y 4 antibióticos distintos (amoxicilina, eritromicina, claritromicina, ceftriaxona, penicilinasódica y cloxacilina).
El tiempo promedio que se tardó en hacer el diagnóstico de pleuroneumonía desde que se iniciaron los síntomas fue de 8, 5 días, (intervalo de 1 a 40 días). En el caso que se tardó 40 días la paciente presentó 2 hospitalizaciones. En la primera, de 10 días, se realizó una fibrobroncoscopía, en la que se describió un tapón mucoso, tras el cual no se descartaba la presencia de un cuerpo extraño, siendo dada de alta con los diagnósticos de pleuroneumonía basal derecha tratada, con atelectasia del lóbulo inferior en resolución. Posterior al alta persistió con tos y disnea, consultando 30 días más tarde, realizándose en esa oportunidad una lobectomía de lóbulo inferior derecho por persistir atelectasia en dicha zona, pesquisándose un cuerpo extraño (trozo de lápiz BIC) en la pieza operatoria.
Diagnóstico y estudio.
El 100% de las pleuroneumonías se diagnosticaron por radiografía anteroposterior de tórax.
Se evidenció derrame pleural en 60 pacientes (80%), de los cuales el 48 (80%) fueron diagnosticados en la radiografía de tórax. En los otros 12 (20%) pacientes restantes, debido a una mala evolución clínica, se solicitó ecografía torácica, evidenciándose derrame pleural asociado.
|
Se realizó ecografía torácica en 32 pacientes (43%) la que entregó información sobre la localización, cuantía y características del derrame (existencia de septos o floculaciones o lóculos).
Los hemocultivos al ingreso fueron realizados sólo en 36 pacientes (48%), de los cuales 8 (22%) resultaron positivos, aislándose 1 estafilococo Aureus, 1 cándida spp, 4 estreptococo pneumoniae, 1 estafilococo auricularis,1 estreptococo milleri y 1 estafilococo coagulasa negativo. De éstos, sólo el estafilococo Aureus y estreptococo pneumoniae son patógenos; considerándosele al resto como contaminantes.
A 35 pacientes (47%) se les realizó toracocentesis, con un tiempo de latencia desde el ingreso de 2,77 días.
Con respecto al estudio del líquido pleural no se evidenciaron registros en todos los pacientes con presencia de derrame. Existieron sólo 11 pacientes con datos respecto al pH, 3 pacientes con valores de LDH, 12 con valores de glicemia y 13 con valores de proteínas. De los líquidos analizados sólo un caso fue compatible con un trasudado, que correspondió a una paciente portadora de Miocardiopatía en tratamiento, con insuficiencia cardíaca descompensada. El resto fueron exudados. No se tomaron en cuenta los valores del líquido en el momento de decidir una conducta terapéutica. Debe aclararse que en nuestro laboratorio el estudio citoquímico no se realiza de rutina, priorizándose sólo en el estudio de líquido cefalorraquídeo.
De los líquidos analizados sólo un caso fue compatible con un transudado, que correspondió a una paciente portadora de miocardiopatía en tratamiento, con insuficiencia cardíaca descompensada; por lo que se excluyó del grupo de análisis. El resto fueron exudados. No se tomaron en cuenta los valores del líquido en el momento de decidir una conducta terapéutica.
El cultivo de líquido pleural se realizó en 34 pacientes (45%). En 8 casos el resultado fue positivo, aislándose en un 50% de los casos estreptococo neumoniae. El 50% restante correspondió a estafilococo spp, Aureus, Epidirmidis y enteroroco faecium
Tratamientos
Casi la totalidad de los pacientes recibieron tratamiento antibiótico (97%). Una de las pacientes no recibió antibióticos porque ya había sido tratado y sólo se mantuvo en observación; la otra paciente fue retirada del hospital por los padres para ser manejada en el extrasistema, por lo que no existía registro del tratamiento.
Se instaló drenaje a 31 pacientes (41,3%) siendo la duración promedio de 4,4 días.
En 17 pacientes fue el único tratamiento necesario.
A 10 pacientes se les realizó debridación mediante videotoracoscopía (13%), de las cuales, en 1 caso hubo que suspender la VTC y continuar de inmediato con decorticación por toracotomía. A 8 pacientes, dado el tiempo de evolución del cuadro, hubo que realizar directamente decorticación por toracotomía (10,6%). El tiempo promedio en el que se realizaron las intervenciones quirúrgicas desde el ingreso fue de 4,2 y 13,7 días, para la videotoracoscopía y la toracotomía respectivamente. Las intervenciones quirúrgicas realizadas se resumen en las figuras 6, 7.
 |
|
Complicaciones
En el conjunto de la serie, se presentaron complicaciones en su evolución en 20 pacientes, a saber: 2 neumotórax tabicado, 3 enfisemas subcutáneos, 4 neumotórax no tabicados, 1 absceso pulmonar, 7 neumatoceles, 2 shock sépticos, 6 atelectasias, 1 síndrome de secreción inadecuada de ADH, 1 insuficiencia cardíaca parcialmente compensada, 1 depresión cardiorrespiratoria secundaria a anestesia, 1 neuritis óptica asociada a peridural post operatoria, 1 necrosis segmentaria de lóbulo superior derecho. Las únicas complicaciones secundarias a procedimientos quirúrgicos (videotoracoscopía) fueron 3 fístulas bronco pulmonares, que se resolvieron mediante toracotomía. En todos los casos la curación fue completa, sin restricciones funcionales.
Estadía hospitalaria.
El promedio de hospitalización fue de 13,7 días. La estadía hospitalaria más prolongada fue dada en aquellos pacientes intervenidos quirúrgicamente, donde se empleó toracotomía.
|
Discusión y conclusiones.
Si bien las pleuroneumonías infantiles no tienen una alta incidencia, representan una alta morbilidad en aquellos que la padecen. En los últimos 10 años se ha producido un marcado incremento de la incidencia de derrames paraneumónicos en los niños; según algunos estudios con aumentos hasta de un 500%4, lo que se ha reflejado en la literatura médica internacional5,6 que plantea la necesidad de elaborar protocolos específicos de tratamiento para evitar estadías hospitalarias prolongadas y complicaciones a corto y largo plazo con la menor agresión quirúrgica posible y las mayores expectativas de éxito.
En nuestra serie sólo se identificó el microorganismo causante de la infección en el 10,6% de los casos, lo que es un porcentaje bajo pero semejante a otras series publicadas6,7. Este bajo rendimiento de los cultivos, puede explicarse por el uso de antibióticos previo a la toma de muestra; al medio de cultivo inadecuado o por último a que la etiología de la pleuroneumonía no sea necesariamente bacteriana.
El germen más frecuentemente aislado en nuestra serie, es el Streptococcus pneumoniae. Al igual que en nuestra serie no se han descrito resistencias antimicrobianas significativas en los neumococos causante de empiemas8.
Se hace evidente que la radiografía torácica resulta una herramienta de fácil acceso, imprescindible para el diagnóstico de pleuroneumonía. La ecografía torácica como gold-standard, entrega información sobre las características del derrame pleural asociado, como la presencia de tabiques y/o loculaciones que indican un mayor grado de organización de éste y la necesidad de actitudes terapéuticas más agresivas.
La TAC torácica, utilizada de forma casi rutinaria en algunas series,9 estaría indicada sólo ante la necesidad de evaluar secuelas; conocer el grado de afectación parenquimatosa, la sospecha de abscesos pulmonares o la planificación de cirugía abierta; ésto debido a su elevado costo y porque, en la mayoría de los casos, no aporta más información que la ecografía torácica.
De nuestra serie se desprende la necesidad de realizar protocolos de manejo bien establecidos y con plazos claros, según tiempo de evolución de la enfermedad y características ecográficas del derrame, que permitan realizar en forma precoz y oportuna procedimientos quirúrgicos con la consecuente disminución de la morbilidad y permanencia hospitalaria de los pacientes.
Creemos, al igual que otros autores, que la videotoracoscopía es la técnica de elección para el tratamiento en aquellos casos que tras 48 a 72 hrs. de instalación del tubo de drenaje pleural, evidencian una evolución clínica (persistencia de la fiebre, dificultad respiratoria), y ecográfica hacia la organización (persistencia del derrame en la ecografía o aparición de loculaciones o tabicaciones).
En empiemas organizados de larga evolución (fase organizativa), el debridamiento del espacio pleural y la decorticación pleural mediante toracotomía es de primera elección, ya que pueden haber aparecido complicaciones restrictivas en la función pulmonar.13
La debridación mediante toracotomía inicial, defendida por muchos autores6,10,11,12, consigue resolver el problema en todos los casos, pero a costa de una mayor agresividad quirúrgica que no es justificable dados los buenos resultados de la videotoracoscopía; teniendo presente, que la videotoracoscopía puede ser incapaz de resolver el problema y puede causar importante morbilidad (fundamentalmente fístulas broncopleurales).
En nuestra serie, el 90% de las videotoracoscopías fueron efectivas, siendo el único caso inefectivo una videotoracoscopía realizada a los 6 días de ingreso al HCRV, en la que se evidenció una paquipleuritis organizada, siendo imposible liberar el pulmón, requiriéndose decorticación por toracotomía inmediata, lo que habla de una evolución de mayor data, previo a su ingreso hospitalario.
En la figura 9 se presenta el protocolo de tratamiento precoz de las pleuroneumonías vigente en nuestro servicio; cuyo esquema antibiótico utilizado es biasociado de Cloxacilina + Ceftriaxona en los Lactantes y Penicilina Sódica +Cloxacilina en los preescolares y escolares.
| FIGURA 9: Protocolo de tratamiento precoz de las pleuroneumonías en pediatría HCRV. |
|
REFERENCIAS
1. Farreras P, Rozman C. Medicina interna. Madrid, España, Harcourt, 2000, 968-72.
2. Paz F, Céspedes F, Cuevas M, Lecorre N, Navarro H, García C, et al. Derrame pleural y empiema complicado en niños: Evolución y factores pronósticos. Rev. méd. Chile, nov. 2001, vol.129, no.11, p.1289-1296. ISSN 0034-9887.
3. Sanz N, Aguado P, De Agustín JC, Matute JM, Molina E, Ollero JC, et al. Derrame pleural paraneumónico. Revisión de 33 casos en 6 años. Cir Pediatr 2005; 18: 77-82.
4. Byington CL, Spencer LY, Johnson TA, Pavia AT, Allen D, Mason EO, et al. An epidemiological investigation of a sustained high rate of pediatric parapneumonic empyema: risk factors and microbiological associations. Clin Infect Dis 2002; 34(4):434-40.
5. Rees JH, Spencer DA, Parkh D, Séller P. Increase in incidente of chidhood empyema in West Midlands, UK. Lancet 1997; 8: 349 (9049): 402.
6. Spencer D. Empyema thoracis: not time to put down the Knife. Arch Dis Child 2003; 88:842-3.
7. Eastham KM, Freeman R, Clark J, et al. A study of the epidemiology and aetiology of empyema in children. Am J Respir Crit Care Med 2002; 165:A673.
8. Tan TQ, Mason EO, Wald ER, Barson WJ, Schutze GE, Bradley JS, et al. Clinical characteristics of children with complicated pneumonia caused by Streptococcus pneumoniae. Pediatrics 2002; 110(1 Pt1):1-6.
9. Balci AE, Eren S, Ulku R, Eren MN. Management of multiloculated empyema thoracis in children: thoracotomy versus fibrinolityc treatment. Eur J Cardiothorac Surg 2002; 22(4): 595-8.
10. Hilliard TN, Henderson AJ, Langton Hewer SC. Management of parapneumonic effusion end empyema. Arch Dis Child 88:915-7.
11. Chan W, Keyser-Gauvin E, GM Davis, Nguyen LT, Laberge JM. Empyema thoracis in children: A 26-year review of the Montreal Children’s Hospital experience. J Pediatr Surg 1997; 32(6):870-2.
12. Rizalar R, Somuncu S, Bernay F, Ariturk E, Gunaydin M, Gurses N. Postpneumonic empyema in chidren treated by early decortication. Eur J Pediatr Surg 1997; 7:135-7.
13. C Chen LE, Langer JC, Dillon PA, Foglia RP, Huddleston CB, Mendeloff EN, et al. Management of late-stage parapneumonic empyema. J Pediatr Surg 2002; 37(3):371-4.