 |
 |
*:
micrometástasis: diagnosticadas mediante estudio histopatológico del
LNC. **: Macrometástasis: aquellas clínica o imagenológicamente detectables, confirmadas mediante linfadenectomía terapéutica. |
 |
Ulceración.
Cuad.
Cir. 2010; 24: 47-56
DOI: 10.4206/cuad.cir.2010.v24n1-08
TRABAJO DE ACTUALIZACIÓN
Actualizaciones en melanoma maligno cutáneo
Jorge Lavanderos F 1, Juan Antonio Pérez P 2, Sicylle Jeria N 3, Diego Concha C 3
1 Residente
de Cirugía, Facultad de Medicina, Universidad Austral de Chile.
2 Cirujano
Oncólogo. Subdepartamento de Cirugía Adultos, Hospital Regional Valdivia.
3 Interno
Medicina, Escuela Medicina, Facultad de Medicina, Universidad Austral de Chile.
Correspondencia a: Dr. Jorge Lavanderos F., jlavanderosfernandez@yahoo.com.
RESUMEN
El melanoma maligno cutáneo es una neoplasia que se origina en los melanocitos de la capa basal de la epidermis, y que se caracteriza por su genio biológico agresivo y por su alta mortalidad. El diagnóstico precoz y el tratamiento adecuado y oportuno resultan fundamentales para tratar exitosamente la enfermedad. Durante los últimos años se ha producido un notable aumento en su incidencia, lo que ha llevado a implementar importantes medidas de prevención. Además, se ha desarrollado una serie de recursos que permiten pesquisar y determinar la verdadera extensión de la neoplasia, lo que permite realizar un tratamiento más efectivo y establecer un apropiado pronóstico. En este artículo se analizan aspectos generales del melanoma maligno cutáneo y algunos de los avances más recientes que se han producido en su estudio y manejo.
Palabras claves: Melanoma maligno cutáneo; diagnóstico; diagnosis; tratamiento.
Key words:malignant cutaneous melanoma; treatment.
INTRODUCCIÓN
El melanoma es una neoplasia maligna que puede presentarse en cualquier tejido al cual hayan migrado células derivadas de la cresta neural (aparato uveal del ojo, mucosa del sistema gastrointestinal, genitourinario, etc). El melanoma maligno cutáneo (MMC) se genera en los melanocitos de la capa basal de la epidermis, desde donde se extiende a las capas más superficiales y a la dermis e hipodermis en profundidad. Los melanocitos tienen en su citoplasma gránulos con melanina, la cual es responsable de la pigmentación de los tejidos, y además posee propiedades antioxidantes que neutralizan los radicales libres que se producen al interactuar la RUV (Radiación Ultra Violeta) con las células de la epidermis. Estos melanocitos cuentan con proyecciones citoplasmáticas o dentrítas que se proyectan a las capas superficiales de la epidermis protegiendo a células basales y queratinocitos de la acción de la RUV, ejerciendo de esta forma un rol protector sobre la formación del carcinoma basocelular y el carcinoma escamoso de piel. Paradójicamente los melanocitos son dañados y transformados por el mismo agente para el cual están programados defender. Es así como la transformación maligna del melanocito puede generar una neoplasia más letal que aquellas para las cuales está programado prevenir.
El melanoma fue descrito en año 1806 por René Laënnac; desde entonces es considerada una patología de difícil tratamiento por su agresividad y elevada mortalidad. Se ha observado que hasta en el 4% de los casos se descubre por metástasis, muchas veces sin encontrar la lesión primaria1.
EPIDEMIOLOGÍA
A nivel mundial, Australia presenta la incidencia más alta de MMC, estimándose que en mayores de 50 años 1 de cada 19 hombres y 1 de 25 mujeres padecen la enfermedad2.
En USA representa el quinto cáncer más común en hombres y el sexto en mujeres, con una incidencia de 18,3 x 100.000 habitantes y una mortalidad de 2,7 x 100.000 habitantes. Se cree que la incidencia experimentó un aumento del 4,6 % anual entre los años 1975 a 1985 y que habría una tendencia a la baja entre los años 1986 a 2007 con un incremento de la incidencia del orden del 2,7% anual3. En Chile, no existe una tasa de mortalidad estandarizada para melanoma, pero se cree que es menor que la reportada en otros países y que ésta habría aumentado un 14% entre los años 1988 y 19984.
El MMC representa el 1% de las muertes por cáncer y es causa del 75% de las muertes por cáncer de piel. Es más frecuente en caucásicos, entre los 35 y 65 años, la relación hombre/mujer es de 1,5/1, con una edad media de diagnóstico de 57 años y una edad media de muerte de 67 años.
El 10 % de los MMC surge en el contexto de una enfermedad familiar1.
FACTORES DE RIESGO
Exposición a la luz solar.
La exposición intermitente a la RUV, valorada por el antecedente de quemaduras solares, aparece como el mayor factor de riesgo para desarrollar un MMC, en contraste con las neoplasias de piel no melanoma, en que la exposición acumulativa a la luz solar toma mayor valor. El antecedente de quemaduras solares en la infancia (< 15 años) se asocia a un alto riesgo.
Piel tipo I y II.
Corresponde a individuos de piel blanca, cabello rubio o pelirrojo, de ojos azules o verdes, con incapacidad para broncearse y que a la exposición solar mantenida pueden presentar una quemadura tipo A eritematosa.
Factores hormonales y reproductivos.
Se cree que los estrógenos y la progesterona estimulan la proliferación melanocítica, de ahí la relación que se ha establecido con el uso de anticonceptivos orales, el embarazo y el cáncer de mama.
Nevus melanocítico.
Presentan un riesgo variable según tipo, tamaño, número y localización. Aproximadamente en un 25% de los casos ocurre en relación a una lesión pre-existente. Existiría una relación directa con el número de nevus con un riesgo 1,5 veces mayor cuando se portan más de 10 lesiones. El nevus gigante (> 20 cm) aumenta el riesgo al doble.
Síndrome del nevus displásico.
Fue descrito el año 1978, los pacientes que lo padecen presentan un riesgo 100 veces mayor. Aproximadamente el 50% de ellos desarrolla melanoma a los 50 años. En esta condición los MMC se desarrollan en pacientes jóvenes, de preferencia en tronco y habitualmente son del tipo extensión superficial.
Xeroderma pigmentoso.
Es una rara condición, trasmitida por herencia autosómica recesiva, que se caracteriza por la incapacidad hereditaria para reparar los daños producidos en el ADN por la RUV y es considerado como uno de los factores de riesgo para la aparición de MMC.
Historia familiar y personal.
El antecedente personal de haber tenido un melanoma u otro cáncer expone a desarrollar un nuevo MMC. El antecedente familiar está presente en el 10% de los casos y toma valor cuando son parientes de primer grado, doblando el riesgo de padecer melanoma. También existe una relación con distintos síndromes familiares (retinoblastoma familiar, Síndrome Li-Fraumeni y Sindrome de Lynch tipo 2, etc).
Los estados de inmunosupresión, pertenecer al estrato socioeconómico alto, la obesidad, la dieta y algunos hábitos como el tabaquismo también han sido relacionados con un mayor riesgo1.
Mutación del gen CDKN2A y CDK4.
El gen CDKN2A codifica para la síntesis de la proteína P16 que participa en la progresión del ciclo celular ejerciendo una regulación negativa para el paso de la etapa G1 a S; ésta a su vez interactúa con la ciclina dependiente de quinasa CDK4, que interviene en los eventos tempranos del ciclo celular, y que al estar mutada produce la falta de respuesta a la inhibición de P16.
Melanocortin-1 receptor.
El receptor de la melanocortina presenta 5 variantes y dependiendo de cuál predomine en el melanocito va a ser el fenotipo que exprese el individuo. La variante número 1 que determina el fenotipo caucásico se ha relacionado en mayor medida con el desarrollo de melanoma5.
Acorde a lo previamente mencionado la prevención juega un rol fundamental en el estudio y manejo del MMC. Esta consiste en:
• Prevención primaria: reducir la exposición a la RUV.
• Prevención secundaria: diagnóstico y tratamiento precoz.
• Prevención terciaria: limitar la morbilidad y prolongar la sobrevida en pacientes con enfermedad avanzada.
DIAGNÓSTICO
Clínico.
Basado en la necesidad de educar a médicos y la población general para que se reconozca la enfermedad en etapas precoces, un grupo cooperativo de estudio del MMC de la Escuela de Medicina de la Universidad de Nueva York, ideó en 1985 una nemotecnia denominada ABCD que incorpora en estas 4 letras las características que exponen que una lesión pigmentada de piel sea más susceptible de tratarse de un MMC (Asimetría de la lesión, Bordes irregulares, cambio de Color y Diámetro 6 mm). Este método aumentó la sensibilidad del diagnóstico clínico de un 57 a un 90% y a su vez aumentó la especificidad de un 59 a un 90%. Posteriormente se agregó a la nemotecnia las letras E y F, la primera por “Evolving” por la evolución que puede presentar la lesión y la segunda por “Funny” por lo extraño que puede parecer un nevus comparativamente con otras lesiones adyacentes, constituyendo el llamado signo del “patito feo”.
Dermatoscopía.
Utilizada a partir de 1990, tiene la ventaja de amplificar la imagen (10x) lo que permite visualizar la epidermis, la unión dermo-epidérmica y la dermis papilar. Mejora la sensibilidad y especificidad del diagnóstico clínico de un 71 a un 90%, siendo una herramienta diagnóstica operador dependiente. Su utilidad radica en catalogar las lesiones pigmentadas de piel como benignas, sospechosas o malignas, determinando así, según corresponda, su estudio o seguimiento. Utiliza en su estudio distintos sistemas de caracterización de la lesión (sistemas ABCD - 7 point checklist - CASH), siendo el primero el más ampliamente utilizado.
Dermatoscopía digital.
Permite el análisis de imágenes por un ordenador digital, aumentando la precisión diagnóstica; además permite un análisis comparativo de la evolución de los nevus melanocíticos.
Microscopía láser confocal.
Posibilita la formación de una imagen tridimensional de las células in vivo; estaría indicada en los casos en que hay que diferenciar lesiones pigmentadas benignas del melanoma amelanótico3.
DIAGNÓSTICO DIFERENCIAL
Suele ser complejo por la similitud que puede presentar tanto con lesiones benignas como malignas. Entre ellas destacamos las siguientes entidades clínicas:
• Nevus melanocítico
• Nevus congénito con proliferación nodular
• Nevus displásico
• Nevus Spitz
• Nevus pigmentado de células fusadas
• Nevus azul
• Carcinoma basocelular pigmentado
• Queratosis seborreica
• Hemangioma trombosado
• Hemorragias subungueales
• Etc6.
ESTUDIO HISTOPATOLÓGICO
Toda lesión sospechosa de MMC debe ser biopsiada para estudio, esta debe ser escisional respetando un margen macroscópico de alrededor de 2 mm y siguiendo la dirección de los vasos linfáticos para no alterar su drenaje. Es recomendable evitar manipulaciones de la lesión (punciones, curetajes, legrados, afeitados, electrocoagulación, láser, crioterapia, etc.) puesto que pueden alterar el estudio histopatológico. Muy ocasionalmente la biopsia puede ser incisional aplicada en lesiones grandes, en aquellas ubicadas en la cara o en áreas donde la exéresis de la lesión resulte mutilante o inestética y además en los casos en que la sospecha clínica de MMC es baja.
La Sociedad Chilena de Anatomía Patológica establece 7 parámetros que deben estar presentes en todo informe histopatológico de un MMC. La ausencia de una de estas características se debe consignar como negativo y si no es posible definir alguna de ellas también debe ser estipulado.
1. Tipo histológico
2. Nivel de Clark
3. Espesor de Breslow
4. Ulceración
5. Invasión vascular linfática
6. Fase de crecimiento
7. Regresión histológica.
La literatura recomienda complementar el informe con otras características que también sirven como factor pronóstico de la enfermedad, en especial el índice mitótico, que según la clasificación actual de la AJCC representa un factor pronóstico independiente.
• Índice mitótico
• Invasión perineural
• Satelitosis histológica
• Lesión precursora
• Intiltrado linfoplasmocitario7.
El análisis incluye de rutina la tinción con Hematoxilina-Eosina (H-E) y complementariamente la Inmunohistoquímica (IHQ), en que las 3 pruebas aceptadas actualmente como estudio corresponde a las proteínas S-100, HMB-45 y Melan A. La utilización RT-PCR en nuestro país no se realiza, salvo excepcionalmente en algunos centros.
S-100.
Proteína de unión de canales de Ca, posee una alta sensibilidad (95-100%), pero baja especificidad. Su target corresponde a una glicoproteína de transmembrana; está presente en otros tipos celulares y la localización de la tinción es en núcleo y citoplasma.
HMB-45.
Forma parte del complejo pre-melanosoma, posee una sensibilidad intermedia (45-65%) y una alta especificidad (95%). Presente en células de melanomas, de melanocitos fetales y neonatales y en nevus benignos. La localización de la tinción es citoplasmática.
MART -1 / Melan A.
Proteína de transmembrana, con localización de la tinción citoplasmática; posee una sensibilidad y especificidad intermedia.
Tyrosinasa (RT-PCR).
Llave enzimática en la síntesis de melanina, presente en melanomas y nevus. La localización de la tinción es en citoplasma. Tendría mayor sensibilidad que HMB-45 y MART-1 para tumores metastásicos8.
TIPOS HISTOLÓGICOS
Melanoma de extensión superficial.
Es el tipo más frecuente (70% de los casos), se presenta principalmente en extremidades inferiores en mujeres y en dorso en hombres. Se origina de novo o en un nevus pre-existente.
Melanoma nodular.
Constituye alrededor del 15 a 30% de los casos. Aparece principalmente en tronco y extremidades, presenta exclusivamente fase de crecimiento vertical, lo cual condiciona su comportamiento agresivo.
Melanoma acral lentiginoso.
Se presenta en el 2 a 8% de los pacientes con MMC. Más frecuente en asiáticos y afroamericanos, presente generalmente en piel desprovista de pelo tales como palmas, plantas y lechos ungueales. Es importante destacar que tanto el tipo de extensión superficial como el nodular se pueden presentar en sitios acrales (distantes).
Melanoma léntigo maligno.
Del 4 al 10% de los enfermos presentan este tipo de MMC. Se asocia a una gran exposición solar, más frecuente en pacientes añosos. Se ubica en cara y cuello y en relación con un léntigo previo. Presenta un lento crecimiento a expensas de una prolongada fase de crecimiento radial. Es comparativamente el tipo histológico de mejor pronóstico9.
FACTORES PRONÓSTICOS Y ESTADIFICACIÓN
Profundidad de la invasión.
Es el factor pronóstico histológico más importante en la evaluación del tumor primario. Ha sido evaluado en forma cualitativa y cuantitativa3.
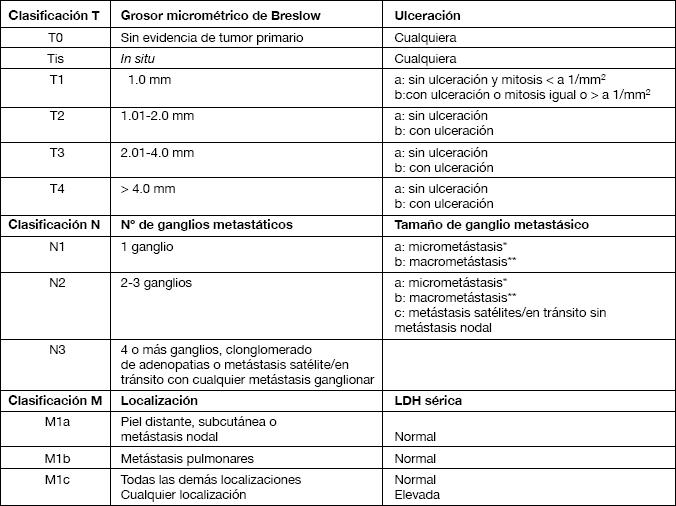
Niveles de Clark.
Descritos por el patólogo Wallace Clark, detalla en forma cualitativa el nivel de invasión en las distintas capas de la piel. Según la clasificación TNM de la AJCC 2009, su uso está proscrito como criterio pronóstico10.
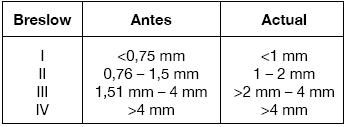
Niveles de Breslow.
Definidos en 1970 por el patólogo Alexander Breslow, proveen información cuantitativa sobre la profundidad de invasión del tumor, medida en milímetros mediante un micrómetro ocular, a partir del estrato granuloso de la epidermis hasta lo más profundo del compromiso tumoral en las distintas capas de la piel. Si la lesión está ulcerada la medición se realiza desde lo más superficial de la lesión donde se encuentren células de melanoma viables hasta la profundidad del tumor.
A partir del año 2009 con el fin de homologar el índice de Breslow a la clasificación TNM se cambian los puntos de corte entre un nivel y otro (Tabla 1), quedando símil a los valores del T de la AJCC (Tabla 2)4. 4
 |
 |
*:
micrometástasis: diagnosticadas mediante estudio histopatológico del
LNC. **: Macrometástasis: aquellas clínica o imagenológicamente detectables, confirmadas mediante linfadenectomía terapéutica. |
 |
Ulceración.
Definida como la ausencia de epidermis intacta en la superficie de un melanoma primario. Segundo factor pronóstico en importancia. Está presente en aproximadamente el 6% de los tumores 1 mm y en el 63% de los tumores > 4 mm. Se cree que su valor pronóstico toma importancia en lesiones de espesor intermedio (T2 y T3)10.
Metástasis linfáticas.
Tanto el concepto de satelitosis, definida como la presencia de nidos de células tumorales a menos de 2 cm del tumor primario, como el de metástasis en tránsito, definidas como aquellos focos de tumor ubicados a 2 cm o más del tumor primario y el territorio nodal correspondiente, pierden valor como entidades distintas, ya que cualquiera de ellas traduce la presencia de metástasis intralinfáticas con similar valor pronóstico. El concepto de linfonodo centinela en tránsito corresponde a aquel linfonodo que se encuentra entre el tumor primario y el territorio nodal tributario. Con respecto al tamaño linfonodal, éste ha ido perdiendo valor como factor pronóstico, siendo lo importante el número de linfonodos afectados, concepto basado en que puede haber compromiso linfonodal con tamaño conservado. Se ha establecido una relación directa entre el espesor del tumor primario y la presencia de metástasis intralinfáticas.
Metástasis a distancia.
La presencia de metástasis en piel, tejido celular subcutáneo o linfonodal tiene comparativamente mejor pronóstico que el compromiso visceral; a su vez, la elevación de la LDH empeora el pronóstico, reconociéndose actualmente como factor pronóstico independiente de sobrevida11.
Fase de crecimiento.
- Radial: aquella proliferación celular que se extiende a través de la epidermis y unión dermo-epidérmica; se incluye también en esta fase la presencia de células tumorales en la dermis papilar que no tengan actividad mitótica. En general, los tumores en fase crecimiento radial no se asocian a metástasis.
- Vertical: es exclusiva en melanoma nodular, es la continuación en tiempo y profundidad a la anterior. Traduce peor pronóstico.
Regresión tumoral.
Definida como la ausencia de células de melanoma en la epidermis y dermis a uno o ambos lados del tumor, las cuales son reemplazadas por infiltrado linfohistiocitario y/o fibrosis, es poco frecuente. Se cree que sería más importante en melanomas in situ y metastáticos, puesto que probablemente en ellos el espesor del tumor estaría subestimado. La mayoría de los autores concuerdan en que sería factor de peor pronóstico10.
Índice mitótico.
Se define como coeficiente del N° de células en mitosis/ N° total de células x mm2. Aceptado actualmente como factor pronóstico independiente; algunos autores le atribuyen mayor importancia que la ulceración como factor pronóstico.
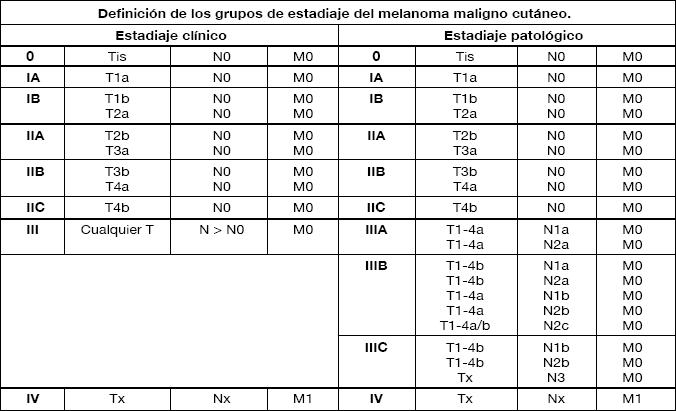
La clasificación de la AJCC del año 2009 para melanoma, incorpora los siguientes cambios:
- El nivel de Clark desaparece y es sustituido por el índice mitótico. En T1 la presencia de más de 1 mitosis/mm2, baja de 95% a 88% la sobrevida a 10 años.
- La ulceración se mantiene como criterio de subdivisión de cada T. Con ulceración cada T tiene similar sobrevida al siguiente T sin ulceración, por ejemplo un T2b = T3a.
- En estadiaje N, el tamaño de las adenopatías se reemplaza por el número de linfonodos invadidos.
- La detección de células tumorales por IHQ es suficiente para incluir en estadio III. (N0 -> N1).
- En estadio IV, la LDH elevada pasa cualquier localización de metástasis a estadio M1c (predictor de sobrevida)7.
LINFONODO CENTINELA (LNC)
El concepto de LNC fue definido en 1923 por Braithwaite, quien se refirió a él como el primer linfonodo que recibía drenaje linfático directo a partir de una lesión primaria. La aplicación de este concepto en la oncología quirúrgica se inició en 1960 de la mano de Gould y Cabañas, quienes publicaron trabajos sobre el drenaje linfático del cáncer de parótida y pene respectivamente. No obstante, fue la publicación del Dr. Donald Morton en el año 1992 la que popularizó el uso del LNC, a través de un mapeo linfático para la identificación del LNC realizado en un modelo felino, para luego validar los resultados en una serie de pacientes con melanoma.
La biopsia del LNC surge como alternativa a la disección ganglionar electiva en pacientes con infiltración histológica no detectable clínica ni imagenológicamente y otorga información pronóstica de sobrevida y recidiva.
Se ha visto que un tercio de los melanomas presentan gran variabilidad de patrones de drenaje en especial los de cabeza y cuello o tronco, por lo cual es primordial conocer el drenaje linfático de la región a estudiar2.
Biopsia del linfonodo centinela.
- Inyección intradérmica perilesional o en la cicatriz de la biopsia del radionucleótido marcado con Tc 99, habitualmente 4 infiltraciones intradérmicas con 0,1 ml de solución.
- Linfogammagrafía pre-operatoria, con al menos 2 proyecciones, con imágenes dinámicas y estáticas. Los sitios de mayor captación son marcados en la piel; este procedimiento se puede realizar desde el día anterior hasta 2 horas antes de la cirugía.
- Inyección intradémica perilesional o cicatriz del colorante vital (azul de isosulfán 1%)
- Identificación visual del linfonodo teñido de azul y/o con sonda detectora portátil (gamma probe)
- Excisión del linfonodo identificado.
Este procedimiento tiene un éxito del orden del 96% cuando se asocia el colorante
vital con la linfogammagrafía11.
Biopsia del linfonodo centinela resecado.
Debe ser diferida, no se recomienda la congelación de la muestra para su estudio contemporáneo, debido a que baja la sensibilidad diagnóstica a un 47%. Si bien hay varios protocolos de análisis, la Sociedad Chilena de Anatomía Patológica recomienda realizar 3 cortes al linfonodo a intervalos de 250 um, con tinción H-E de rutina e IHQ (S-100, HMB-45 y Melan A) cuando la anterior resulta negativa, aunque actualmente se realizan ambas técnicas en forma rutinaria.
La IHQ aumenta la sensibilidad en un 15% para la detección de micrometástasis12.
El porcentaje de falsos (+) es de aproximadamente un 2%, esto básicamente dado en las situaciones en que la tinción H-E resulta negativa y la IHQ positiva, ocasionado por las llamadas “metástasis benignas” que corresponden a melanocitos de nevus u otras lesiones benignas. Por su parte los falsos (-) son del orden del 10% y corresponden básicamente a aquellos casos en que el linfonodo estudiado no es el LNC13.
De acuerdo al resultado de la biopsia del LNC las opciones de tratamiento son:
- LNC (+): tratamiento del tumor más disección del territorio nodal.
- LNC (-): tratamiento exclusivo del tumor10.
Según algunos autores la realización de la biopsia del LNC no tendría mayor utilidad, controversia que se crea sobre la base de que su realización no ha mejorado la sobrevida global y que sólo ha tenido efecto en la mejora de la sobrevida libre de enfermedad. Así tenemos 3 opciones de manejo del territorio nodal de un MMC:
- Linfadenectomía selectiva: disección nodal con LNC (+)
- Linfadenectomía electiva: disección nodal a Nx con T2
- Linfadenectomía terapéutica: disección nodal a aquellos pacientes con afectación linfonodal evidente.
Por otra parte, algunos estudios informan que la linfadenectomía selectiva mejoraría la sobrevida en los T2a y en melanomas de extremidades7.
Por varios años se planteó la disyuntiva de realizar la biopsia del LNC en MMC de espesor 1 mm, puesto que sólo en un 5% de los casos resultaban positivas cuando tenían factores de mal pronóstico (índice mitótico elevado, ulceración, crecimiento vertical, etc.) o en lesiones > 4 mm de espesor en que sólo el 40% resultaban negativas para metástasis10. Esto ha quedado allanado por la clasificación actual de la AJCC que propone como indicación de la biopsia del LNC aquellas lesiones que corresponden a los estadíos IB.
Las contraindicaciones del procedimiento son:
- Enfermedad metastásica conocida.
- Sobrevida limitada por otras causas.- Sobrevida limitada por otras causas.
- Mal estado general del paciente.
- Relativas: alteración del drenaje linfático y embarazo7.
Las complicaciones del procedimiento son mínimas e incluyen la presencia del colorante en la orina por 24 horas, la retención del colorante en el sitio de inyección hasta por 2 meses, necrosis de colgajos y seroma de herida operatoria10.
UTILIDAD DEL TOMOGRAFIA POR EMISIÓN DE POSITRONES (TEP) EN MELANOMA.
La mayoría de los melanomas presentan una elevada actividad glucolítica; de hecho las células del melanoma muestran in vitro un gran consumo de glucosa y una mayor captación de 18F-FDG (análogo de glucosa marcado con 18F denominado 2-desoxi-2-[18F]-fluoro-D-glucosa) que en cualquier otro tumor.
El examen posee una sensibilidad variable para detectar compromiso linfonodal, condicionada ésta por el tamaño de los linfonodos, captando el 100% de lesiones > 10 mm, el 83% de las entre 5 y 10 mm y el 23% de las < 5 mm.
Estos resultados sugieren que en pacientes con melanoma en estadíos precoces, la biopsia selectiva del LNC es más sensible para detectar metástasis linfonodales microscópicas, sobre todo en lesiones con un índice de Breslow < 1 mm, en las que la mayoría de los resultados falsos negativos en la estadificación lo son por micrometástasis linfonodales.
En una serie de pacientes afectados de melanoma con un Breslow > 4 mm a los que se practicó una biopsia del LNC y se siguió durante 3 años, se demostró que independiente que el LNC fuera positivo o negativo no variaba la sobrevida. Este hallazgo apunta a la posibilidad de que ante MMC de más de 4 mm de espesor y sin adenopatías regionales clínicas, sea más rentable la realización de una TEP con 18 F-FDG que una biopsia del LNC. Respecto a la detección de metástasis a distancia, la TEP ha demostrado ser muy superior a los métodos de estadificación convencionales, en especial la tomografía computada (TC).
La TEP es particularmente útil en la detección de recidivas en estructuras óseas y musculocutáneas, que frecuentemente pasan inadvertidas mediante la TC.
La FDG también se acumula en tejidos no neoplásicos, especialmente los que presentan infección e inflamación, por ello, es importante descartar mediante anamnesis exhaustiva del paciente y examen físico completo, posibles procesos concomitantes de etiología inflamatoria aguda o crónica.
Durante el seguimiento de los pacientes tratados, la TEP estaría indicada como método de re-estadificación antes de cualquier intento de rescate quirúrgico de la enfermedad recidivada14.
TRATAMIENTO
Quirúrgico.
La biopsia del tumor primario debe ser escisional con márgenes de tejido macroscópicamente sano que no excedan de 2 mm a 5 mm con el objeto de no alterar el drenaje linfático de la lesión, ante la eventualidad de que el paciente sea candidato al estudio del LNC. El período de tiempo entre la biopsia diagnóstica y el tratamiento quirúrgico definitivo debe ser el mínimo posible.
Una vez confirmado el diagnóstico de melanoma se programará la ampliación de los márgenes de sección. La amplitud lateral de dichos márgenes se medirá desde la cicatriz de la exéresis simple, descontando los milímetros (2 a 5 mm) que se extirparon con la inicial resección del tumor, y se calculará en función del grosor micrométrico del tumor (Índice de Breslow). Diversos ensayos aleatorios y controlados han demostrado que el margen lateral adecuado en cada caso depende de la profundidad de la lesión, no evidenciándose ningún beneficio con las ampliaciones laterales de más de 2 cm. Esto ha redundado en una reducción de los márgenes recomendados en el pasado (criterios de Veronesi). En profundidad la extirpación se extenderá hasta la fascia muscular (sin incluirla)10.
Los márgenes quirúrgicos recomendados en la actualidad en un MMC son los detallados en la Tabla 3:
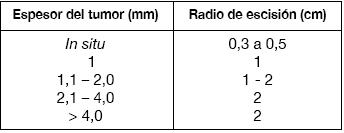 |
Estos márgenes se refieren a MMC de tronco y extremidades proximales, y no a tumores de cabeza, cuello, manos o pies. En estas zonas los márgenes son a menudo reducidos por razones anatómicas y cosméticas4.
En el tratamiento quirúrgico también está considerado el manejo de las metástasis de piel y subcutáneas.
RADIOTERAPIA.
El melanoma maligno ha sido históricamente considerado un tumor radioresistente, sin embargo, ésta ha sido utilizada con éxito en melanoma léntigo maligno y en especial en melanoma ocular, evitando la enucleación en muchos pacientes. Tiene indicación en pacientes que por alguna causa no son candidatos a cirugía y como terapia paliativa. Hay fuerte evidencia de que en pacientes en que se ha realizado una linfadenectomía terapéutica la radioterapia coadyuvante disminuye significativamente la recidiva locoregional10.
QUIMIOTERAPIA.
Indicada en enfermedad metastásica, con diferentes esquemas dentro de los cuales destaca el uso de Dacarbazina, como monodroga o en asociaciones a otros quimioterápicos. Resultados prometedores han dado el uso de algunos agentes antiangiogénicos tales como el becacizumab, sunitinib y talidomida.
BIOQUIMIOTERAPIA.
- Interferonα . Su utilización en enfermedad metastásica aumentaría la sobrevida libre de enfermedad, estaría indicado en casos de alto riesgo de recidiva en especial aquellos tumores con compromiso linfonodal. Requiere ser administrado en altas dosis lo que conlleva una alta toxicidad, se recomienda su uso por un año.
- Interleuquina-2. Su infusión endovenosa en altas dosis se asocia a un 15% de respuesta, pero su elevada toxicidad ha condicionado la muerte de pacientes entre el 0,5 a 2% de los casos.
- Vacunas. Su indicación está dada en casos de enfermedad avanzada. Sintetizadas a partir de células completas atenuadas o antígenos específicos tumorales. En nuestro país hay un grupo científico que ha realizado ensayos clínicos con buena respuesta.
SEGUIMIENTO.
El seguimiento de un paciente con melanoma tiene por objetivo diagnosticar eventuales recidivas y diseminación de la enfermedad, además de la pesquisa de un segundo melanoma. Se realiza a través de controles clínicos periódicos apoyados en exámenes de laboratorio e imágenes según corresponda7.
1. Martínez M. Melanoma maligno cutáneo. Estudio de características morfológicas e inmunohistoquímicas del tumor primario predictivas de metástasis en ganglio centinela. Tesis doctoral 2007; 1-167.
2. Markovic S, Erickson L, Rao R, Weenig R, Pockaj A, Bardia A, et al. Malignant melanoma in the 21st Century, Part 1: Epidemiology, risk factors, screening, prevention and diagnosis. Mayo Clinic Proc 2007; 82: 364-80.
3. Rigel D, Russak J, Friedman R. The evolution of melanoma diagnosis: 25 years beyond the ABCDs. Ca Cancer J Clin 2010; 60: 1-16.
4. Molgó M, Jaque A, Smith P, Uribe P. Actualización de los factores pronósticos del melanoma maligno. Rev Chil Dermatol 2008; 24: 328-3.
5. Inherited susceptibility to melanoma. UpToDate. March 7; 2008.
6. García M. Melanoma: Clínica y tratamiento. Medicine 2009; 10:1817-29.
7. Mangas C, Paradelo C, Puig S, Gallardo F, Marcoval J, Azon A, et al. Valoración inicial, diagnóstico, estadificación, tratamiento y seguimiento de los pacientes con melanoma maligno primario de piel. Documento de consenso de la “Xarxa de Centres de Melanoma de Catalunya i Balears”. Actas Dermatosifiliogr 2010; 101: 129-42.
8. Iribarren O, Madariaga J, González S, Aqueveque C, Rojas M, Saavedra F, et al. Diagnóstico precoz de metástasis de melanoma mediante biopsia de linfonodo centinela. Informe preliminar. Cuad Cir 2007; 21: 11-16.
9. Mullins E, Valenzuela F, Mercado A. Melanoma maligno cutáneo: revisión de conceptos actuales en etapificación, manejo y seguimiento. Rev Chil Dermatol 2009; 25:126-33.
10. Markovic S, Erickson L, Rao R, Weenig R, Pockaj A, Bardia A, et al. Malignant melanoma in the 21st Century, Part 2: Staging, prognosis and treatment. Mayo Clinic Proc 2007; 82: 490-513.
11. Ortín-Pérez J, Vidal-Sicart S, Domenech B, Rubí S, Lafuente S, Pons F. Ganglio centinela en tránsito en el melanoma maligno. ¿Cuál es su importancia?. Rev Esp Med Nucl 2008; 27: 424-9.
12. Estudio de linfonodo centinela en melanoma cutáneo. Boletín SCHAP año 20 - Nº3, 2005.
13. Vidal-Sicart S. Detección del ganglio centinela en el melanoma maligno: importancia de la localización del tumor primario. Cir Esp 2005; 78: 65-7.
14. Fernández A, Gómez C, Benítez A. Indicaciones de la tomografía por emisión de positrones en la estadificación y el manejo de pacientes con melanoma maligno. Piel 2005; 20: 44-52.